Рис. 1а: Исследование CT на частично имплантированной челюсти. Имплантаты интегрированы в направлении кортикального слоя кости со стороны языка.
Научный анализ проблемы
Введение
В английском языке термин "периимплантит" имеет окончание “-itis”. Из-за этого направление мысли становится ошибочным. Мы начинаем думать, что источник заболевания - бактериальная атака, и что нам следует применить антибиотики для предоления этой болезни и предотвращения ее развития. Клиническая картина, однако, показывает, что лечение антибиотиками ни в коей мере не способствует остановке болезни. Это подсказывает нам, что источник периимплантита следует искать не в бактериальной атаке, хотя бактерии могут спровоцировать дополнительные оппортунистические инфекции, которые осложнят заболевание и клиническую картину.
Появление периимплантита ассоциируется с рядом факторов (зависит от автора и концепции), например, от внеосевой нагрузкиI, перегрузки кортикальной кости в альвеолярной зоне в целом, недостаточной нагрузки на альвеолярную кость, общих заболеваний пациента, бляшек в сочетании с значительной перегрузкойII,III, и даже курения.
Результаты научных исследований не согласуются между собой и на самом деле очень расходятся. Как ни странно, но не было обнаружено связи между периимплантитом и (гормональным) остеопорозом.
Прочие факторы обсуждаются. В целом, знания частных стоматологов об источниках возникновения периимплантита удивительно скудные, особенно в странах с высокими доходами населения.
Частота и клинические проявления недооцениваются. Как правило, пациентов не информируют об болезни, хотя она поражается почти каждого, кому делают протезирование традиционными ("классическими") имплантатами двухэтапной установки.
Heitz-Mayfield и MombelliIV сообщают о результатах анализа литературных источников, на основании которых можно утверждать, что болезнь рецидивирует в 100% случаев, от 7 до 93% имплантатов инфицируется повторно, после "удачного" первичного лечения. Esposito и др. демонстрируют подробный обзор, по итогам которого периимплантит рецидивирует в 100% случаев спустя год или позжеVI.
Вопрос о том, как лечить периимплантит, и существует ли какое-либо успешное лечение, в принципе, изучается в настоящее время очень глубоко. Ответить на этот вопрос сложно, так как определение этого термина дается в разных странах по-разному, а в случае удачного лечения трудно определить, остановилась ли болезнь в результате лечения или же сама по себе, и может ли быть лечение успешным в долгосрочной перспективе.
Мы также полагаем, что попытки решить окончательно вылечить это заболевание с помощью антибиотиков, хирургической обработки раны и прочих хирургических способов оказали бесполезными.
Другие подходы к этой проблеме
Все подходы к решению этой проблемы, которые предпринимаются всеми участниками без учета существенных свойств и функциональных принципов, не могут привести к выработке успешной концепции лечения. Именно потому, что этим правилом ученые пренебрегали, очевидное решение было упущено.
Heitz-Mayfield и MombelliVII сообщают о результатах анализа литературных источников, на основании которых можно утверждать, что болезнь рецидивирует в 100% случаев, от 7 до 93% имплантатов инфицируется повторно, после "удачного" первичного лечения.VIII Esposito и др. демонстрируют подробный обзор, по итогам которого периимплантит рецидивирует в 100% случаев спустя год или позжеIX.
Вся литература о лечении периимплантита, доступная на сегодняшний день, посвящена имплантатам с шероховатой поверхностью для двухэтапной установки, т.е. традиционным "класическим" имплантатам для двухэтапной установки. Хотя в прежние годы лечение с помощью лазера казалось преобладающим, в настоящее время (открытое) механическое удаление моста в сочетании с (бесполезной) терапией антибиотиками кажется наиболее распространенной методикой "лечения".
Имеется очень мало упоминаний о латеральных базальных имплантатах. По-видимому, имплантаты BOI® (относятся к группе базальных имплантатов) не вызывают этого заболевания. Практикующие специалисты, использующие эти имплантаты, постоянно и повсеместное заявляют, что вообще не отмечают случаев этого заболеванияXВ сфере применения имплантатов Strategic Implant® это преимущество связывают с истончением и полировкой вертикальных осей имплантатов в сочетании с передачей базальной нагрузки во второй и третьей кортикальной зоне. Механические нагрузки ложатся на кость далеко от альвеолярной кости, в первой кортикальной зоне (то есть, зоне бактериальной атаки). При использовании этих имплантатов никогда не описывалось ни образование карманов вокруг областей проникновения в слизистую, ни предсказуемая потеря костной ткани по вертикали.
Как мы видим и безусловно признаем сегодня, и при том, как часто и сильно поражает эта болезнь пациентов, мы всерьез должны задуматься о категорическом отказе от традиционных имплантатов для двухэтапной установки!
Описание и интерпретация этой патологии
На отдельных изображениях показаны особые аспекты физиологии функционирования костной ткани. Изучение и общий анализ всех этих изображений поможет составить и понять развернутую картину костной ткани . Мы используем такую же технику для подробного изучения развития и особенностей костной ткани, чтобы выделить различные факторы влияния и возможные случаи развития "периимплантита".
Несколько комментариев: костная ткань (не относящаяся к прочим частям нашего тела) не защищена от поражения инфекциями сильным кровотоком. Эта костная ткань защищается путем минерализации. Именно потому, что минерализация более глубоких слоев костной ткани сильнее, периимплантит останавливается «сам по себе». Эта защита работает (как известно из периодонтологии), хотя агрессивность бактерий в глубоких карманах возрастает.
1-й вопрос и замечания
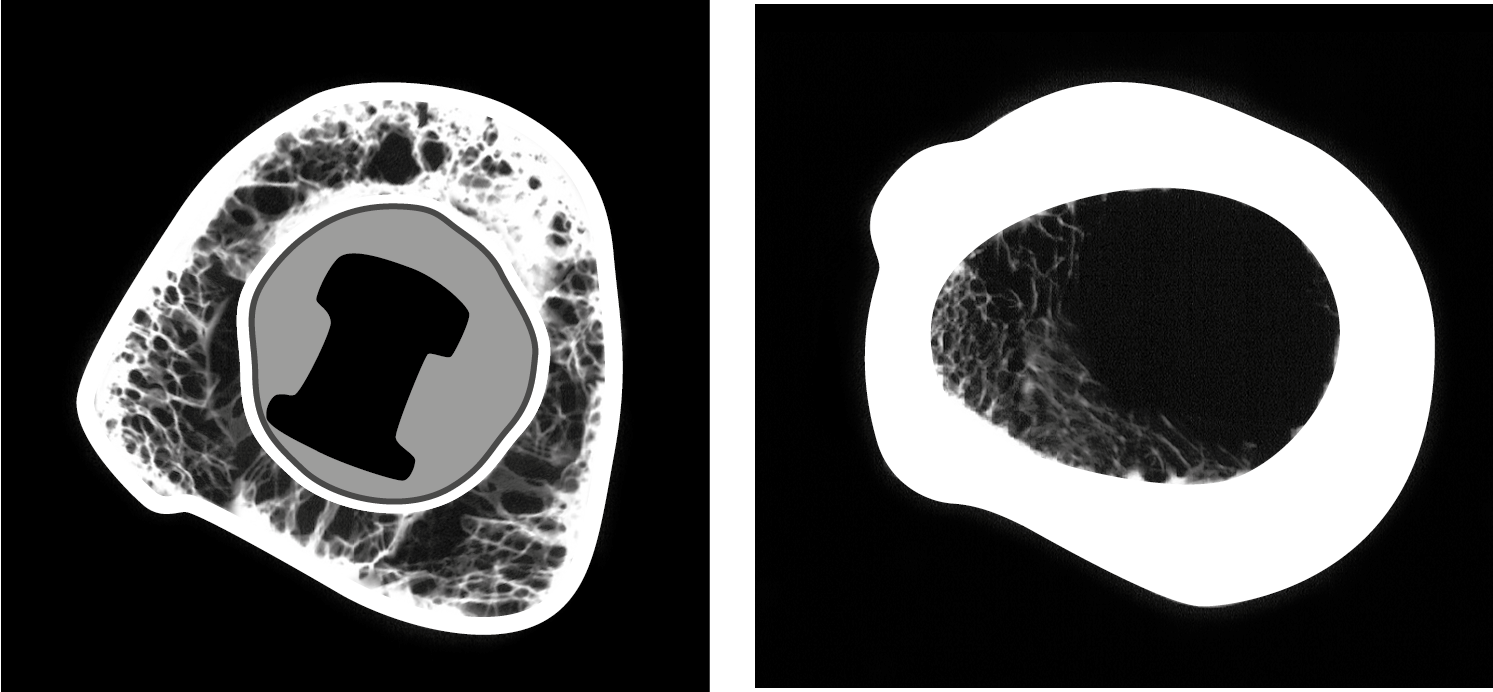
Можно ли рассчитывать на прочность, надежность и долговечность контакта кости и имплантата (BIC) в зоне установки (альвеолярного) имплантата?
В традиционной альвеолярной имплантологии преобладает мнение, что стоматологические имплантаты должны иметь обширную эндооссальную поверхность для лучшего сцепления с костью. Это даст возможность для передачи значительных усилий через большую площадь без перегрузки кости. Клинические (гистологические) данные говорят, однако, о том, что даже правильно и долгосрочно установленные имплантаты обеспечивают только 50% BIC, без признаков клинических дефектов (подвижности). Более высокая степень BIC наблюдается в зонах кортикальной интеграции и при повышенной функциональности.
2-й вопрос, наблюдения и последующий анализ
Равномерно ли распределяется BIC вокруг имплантата?
КТ-исследование установленных имплантатов показывает, что только поверхность поверхность имплантата в направлении кортикальной кости обеспечивает высокий уровень BIC. Поверхности в продольном направлении кости почти не интегрированы.
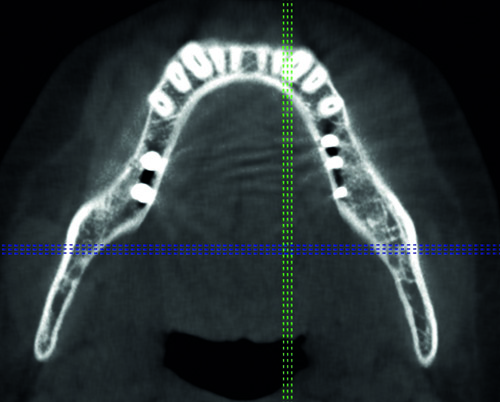
Рис. 1b: Хорошо интегрированный одиночный стоматологический имплантат в зоне 25. Имплантаты интегрированы в направлении кортикального слоя кости. Если особые поверхности (пескоструная обработка, титановые "Ti-Unite", и т.д.) действительно играют существенную роль при достижении и поддержании остеоинтеграции, мы увидим такую картину: имплантат должен полностью надежн интегрироваться с высокой степенью минерализации.
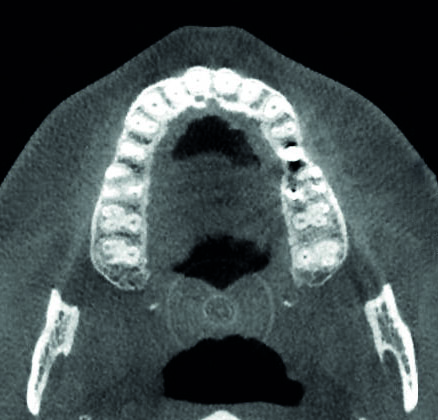
Эти данные показывают, что поверхности имплантатов, подвергнутые специальной обработке, не играют никакой роли на долговечность интеграции имплантата. В отсутствие необходимой функциональности невозможно обеспечить сцепление стабильной минерализованной костной ткани с поверхностью имплантата.
3-й вопрос, наблюдения и последующий анализ
Если применить "закон Вольффа", можно ли прийти к логическому объяснению источников периимплантитаXII
Закон Вольффа, между прочим, включает в себя следующие аспекты:
- Оптимизация механической активности кости в зависимости от ее веса
- Расположение трабекул вдоль направления основных усилий
- Саморегуляция костной структуры с помощью восстановления ответа клеток на механические нагрузки (через остеоциты)
- Саморегуляция костной структуры с помощью восстановления ответа клеток на механические нагрузки (через остеоциты)
- Регулирование активности путем специального распределения минерализации
Утрата костной ткани вокруг имплантатов объясняется как своего рода оптимизация: Очевидно, что после удаления зуба утрачивается значительная часть эндооссального кровоснабжения (надкостницы). Также очевидно, что после удаления по функциональным причинам остается слишком большое количество костной ткани. Любой имплантат, который устанавливается в незначительно атрофированную костную ткань, может быть поражен периимплантитом. Отсутствие периимплантита является, скорее, исключением. Это объясняет то, почему до 100% традиционных имплантатов поражается этим заболеванием, почему невозможно лечение до тех пор, пока костная ткань с недостаточной нагрузкой находится вблизи имплантата. Следует отметить, что любая операция на костной ткани или травма костной ткани обязательно создаст местное ремоделирование, что приведет к более значительной утрате костной ткани (оптимизации по закону Вольффа).
Рис. 2c: Слева (L): Идеальный прижившийся в кортикальном слое имплантат, степень BIC 50%. Более высокая степень BIC может быть достигнута в альвеолярной зоне кортикального слоя (шейка имплантата) и в направлении бокового кортикального слоя (рис. 2е). Посредине (M):Увеличение BIC в базальной зоне в сочетании с полным сокращением (потерей) BIC (0%) в альвеолярной зоне. Периимплантит становится видимым. Справа (R): Стабильный уровень костной ткани достигается, как только фронт резорбции доходит до границы базальной кости.
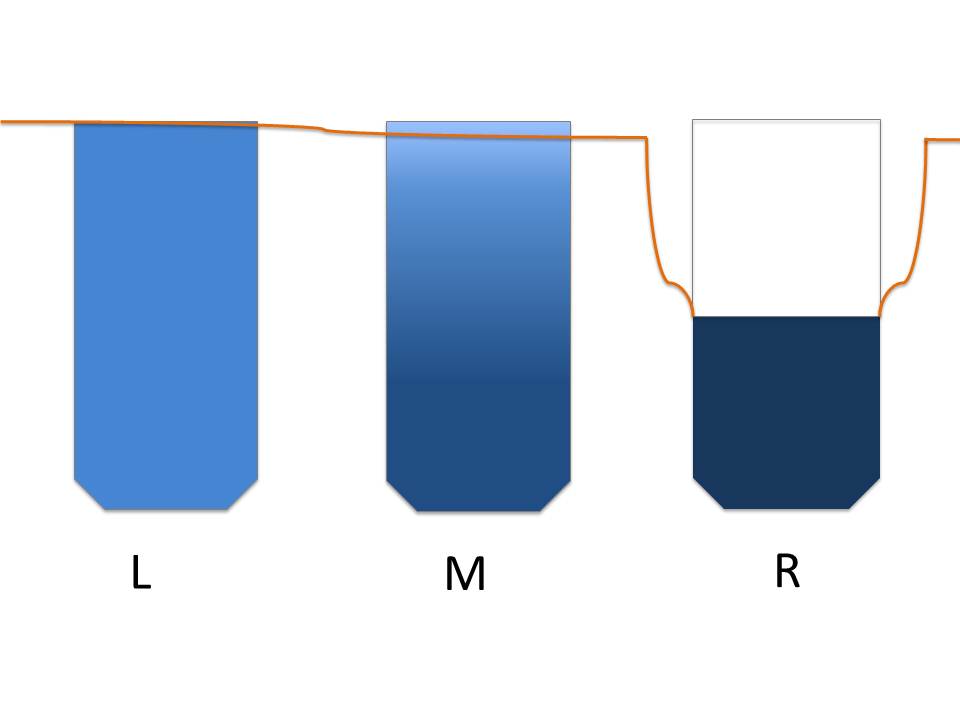
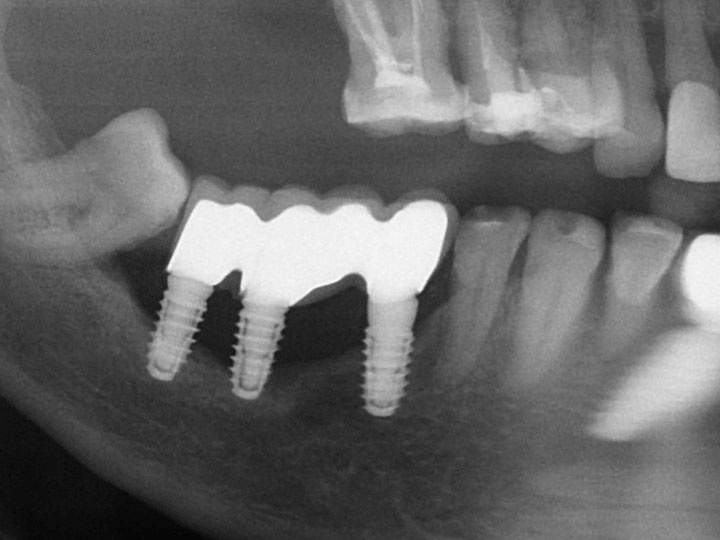
Рис. 2d: Хотя открыто более 50% вертикальной поверхности имплантата, базальная кость удерживает верхушки имплантатов в периферийной зоне челюсти. Ситуация подобна показанной на рис.2c (-R).
4-й вопрос, наблюдения и последующий анализ
Правда ли, что обширная эндооссальная поверхность имплантата (расширение поверхности) необходима для успешной имплантации?
Стоматологические университетские исследования и материалы для обучения утверждают, что поверхность имплантата должна быть как можно более обширной, Клинические наблюдения за имплантатами Strategic Implant® доказывают, что минимальной количество кортикального слоя может служить надежной основой для крепления имплантатов даже при немедленной нагрузке. Это значит, что костная ткань почти не нужна для надежного успешного крепления имплантатов, если речь идет о кортикальном слое. Остеофиксация mв этом контексте означает, что состояние остеоинтеграции (прямого контакта тела имплантата и живой костной ткани) достигается сразу после установки имплантата.
Рис. 2е: "Короткий имплантат" интегрирован с высокой степенью минерализации. Такой имплантат может передавать высокие нагрузки на кость. Появление периимплантита в этих конструкциях маловероятно, так как на этой стадии маловероятно усиление атрофии. Из этого наблюдения мы узнаем также, что правило "длина коронки и эндооссальная длина" относятся как 1:1 несостоятельно даже для альвеолярных имплантатов (двухэтапная установка).
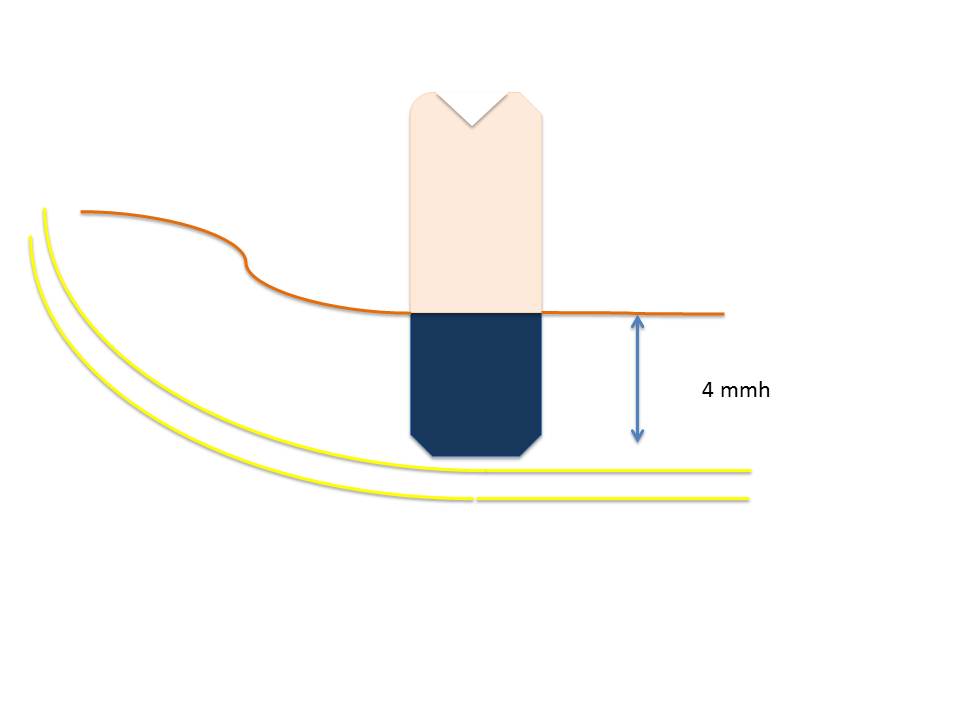
Рис. 2f: Two short BCS® в дистальной части челюсти закреплены в кортикальных участках, общая высота обоих кортикальных участков составляет около 3 мм. Это означает, что для резьбы имплантата 5,5 мм в начале лечения. Эта ситуация оставалась стабильной в течение многих лет, хотя большой пролет моста (согласно сегодняшнему университетскому учению) нарушает все правила (традиционной) имплантологии.
5-й вопрос, наблюдения и последующий анализ
Может ли описанная профессором Карлом Донатом (Гамбург, 1935-2010) экстратерриториализация вписываться в картину периимплантита и частично объяснять его природу лучше, чем современные концепции?
Одновременно с профессором П.И.Бренмарком, открывшим и описавшим остеоинтеграцию, профессор К. Донат ввел термин "экстратерриториализация". Оба ученых описывали одни и те же наблюдения, но под разными углами зрения, и оба они сформулировали разные причины.
П.И.Брейнмарк исходил из того, что кость активно распознает тип поверхности, и делал акцент на этом, а Донат подчеркивал тот факт, что всякая инородная поверхность приведет к инкапсуляции кортикального слоя. Он назвал это явление экстратерриториализацией. Он сравнил кортикальную интеграцию имплантата с кортикальной инкапсуляцией кисты. Его пояснения такого развития включали в себя различные соображения из области механики: формируются кортикальные направления, по которым передаются макронаправленные нагрузки вокруг инородного тела. Согласно такой точке зрения стоматологический имплантат представляет собой инородное тело и препятствует формированию остеонов. Имплантаты - это препятствия, они пассивно интегрируются и блокируют оптимизацию макронаправлений (путей для вторичных остеонов).
Усилия при жевании, которые передаются в кость, внутрь имплантата, могут замедлить формирование костной ткани после того, как будет достигнуто сцепление поверхности имплантата с костной тканью.
Fig. 2g: Типичный процесс образования трабекул в длинной кости. Эта кость окружена массивным кортикальным слоем. Черными стрелками показаны нагрузки, действующие в обоих направлениях. Ориентация и размеры губчатых трабекул определяются механическими потребностями (Вольфф, 1982).

Рис. 2h: Если в костной ткани развиваются кисты (красная окружность = мягкий край, желтая = содержимое кисты), то вдоль мягкого края кисты образуются новый кортикальный слой (расположен на расстоянии или вплотную (белый)).

Рис. 2i: остеоинтегрированный имплантат вызывает внутри губчатой костной ткани изменения того же типа, что и вокруг кисты на рис. 2h. Оба типа развития определяются термином "экстратерриториализация".

Рис. 2j: Кортикальный слой не развивается вокруг зон грануляции, если они формируются внутри кости. Метаболическая активность грануляции намного выше, чем у кисты. Это предупреждает образования минерализованного кортикального слоя.

Рис. 2к: Слева: Цементированный стержень бедренного протеза, 16 лет после операции. Костная ткань вокруг цемента самостоятельно перестроилась за счет самопроизвольного образования трабекул. Справа: Неоперированная сторона, тот же пациент. Такие же изменения происходят и вокруг стоматологических имплантатов, если между костью и имплантатом есть достаточное пространство для подобного перераспределения костной ткани.
6-й вопрос, наблюдения и последующий анализ
Утрачивает ли костная ткань природную упругую деформацию (при постоянной функциональной нагрузке), если (поверхностные) жесткие альвеолярные имплантаты (по конструкции и/или материалу) установлены и остеоинтегрированы вдоль вертикальной оси имплантата?
Остеоинтегрированные имплантаты для двухэтапной установки анкилозированы, а окружающая костная ткань становится более жесткой. Мы можем назвать такое состояние "замораживанием" костной ткани. Несмотря на то, что имеет место экстратерриториализация, что приводит к более интенсивной минерализации, костная ткань может атрофироваться из-за отсутствия функциональной активности, а также из-за того, что требуется меньшее количество костной ткани с высокой степенью минерализации. (Закон Вольффа).
7-й вопрос: наблюдения и пояснения
Увеличивает ли шинирование альвеолярных имплантатов потерю альвеолярной костной ткани?
РокниXIIIи др. (2005) и Cochran XIV и др. (2009) доказали, что вертикальное сокращение костной ткани усиливается, если имплантаты шинированы (по сравнению с одиночными имплантатами).
Причиной дополнительной потери костной ткани может быть дополнительная утрата активности в костной сегмента, если шинируются традиционные остеоинтегрированные стоматологические имплантаты.
8-й вопрос. Необходимые наблюдения и результаты
Связан ли остеоинтегрированный имплантат с костной тканью?
Каждый, кто хотя бы раз проводил гистологические исследования костной ткани с установленным в ней металлическим имплантатом, видел, что имплантаты для долговременной интеграции легко отсоединяются от костной ткани. Если не приложено макроусилие, металлические элементы просто выпадают из фрагмента кости. Это справедливо и для полированных имплантатов, и для имплантатов с обработанной поверхностью.
Если имплантат в течение длительного времени остеоитегрирован в участок кости, состоящий их остеонов, наружный слой каждого остеона представляет собой фиброзную ткань. Это слой ткани не обеспечивает связи между костной тканью и имплантатом. Если имплантат интегрирован в грубоволокнистую костную ткань (мозоль), мы также не увидим настоящей связи.
9-й вопрос, наблюдения и последующий анализ
Гистологические исследования демонстрируют следующее:
- Участок кости, состоящий из остеонов, представляет собой длинные трубки, которые пронизывают и обвивают друг друга по спирали. Вокруг длинной кости проходит периостальная пластинчатая кость, которая удерживает этот "пучок". Остеоны окружены тонким слоем мягкой ткани, то есть между ними остеоинтеграция отсутствует. Типичный эффект напряжения в кости представляет собой "выдвижение остеона": отдельный остеон выдвигается из блока нескольких остеонов
- Точно так же, целый слой остеонов может сдвигаться одновременно относительно других слоев. В этом случае мы будем наблюдать четкие "линии сдвига" внутри кости. Если кость деформируется под действием нагрузки, слои костной ткани или отдельные остеоны перемещаются относительно друг друга. Если имплантаты интегрируются в костную ткань, они местным образом блокируют такие сдвиги отдельных остеонов относительно других остеонов и/или сдвиги слоев остеонов. То есть, оставшиеся слои (в этом же регионе или в других регионах) должны смещаться на большее расстояние, или же целый сегмент кости будет чрезмерно блокирован. Распределение минерализации замедлено, по сравнению с костной тканью, не содержащей остеоинтегрированных имплантатов
10-й вопрос, наблюдения и последующий анализ
Влияет ли шероховатость поверхности имплантата на возможность повторной интеграции подвижного имплантата?
Когда 20 лет тому назад мы начинали работать с латеральными базальными имплантатами (дисковые имплантаты, BOI), поверхность всех имплантатов выполнялась шероховатой.
В то время мы регулярно наблюдали проявление периимплантита (потерю костной ткани в форме кратера) вдоль вертикальной оси имплантата, а в некоторых случаях такая потеря костной ткани достигала базисной пластинки или проникала еще ниже. В случае установки многодискового имплантата процессу остеолизиса препятствовала только базальная базисная пластинка.
Мы решили, что полированные вертикальные компоненты имплантата не будут в такой степени провоцировать потерю костной ткани. После изменения конструкции имплантата и применения полированных вертикальных стержней (но по-прежнему при шероховатой базисной пластинке) мы обнаружили, что периимплантит больше не возникал. Эти имплантаты все еще имеют незначительную тенденцию к реинтеграции в случае чрезмерной механической нагрузки: ставшая подвижной базисная пластинка реинтегрируется только в очень редких случаях, даже если режим нагрузки откорректирован и нет глубокой инфекции.
Чтобы понять суть этого явления, мы должны помнить, что новообразованный остеональный костный матрикс представляет собой мягкую ткань, и если шероховатая поверхность "трется" о мягкую ткань, эта ткань стремится изменить свою структуру или даже разрушается. Это запускает образование новых остеонов, и минерализация еще больше ослабляется. В конце концов она прекращается.
Когда мы начали производство полностью отполированных боковых базальных имплантатов, это явление исчезло: как только была откорректирована механическая нагрузка, имплантаты реинтегрировались, а окружающая костная ткань достигала (что хорошо видно на рентгенограммах) высокой степени минерализации уже через несколько месяцев.
Таким образом, мы узнали следующее:
- Отполированные вертикальные детали имплантатов существенно сокращают проявления периимплантита
- Отполированные внутрикостные имплантаты в целом обеспечивают реинтеграцию таких имплантатов, если имплантаты стали подвижными в результате циклических чрезмерных жевательных нагрузок
- боковая подвижность резьбовых имплантатов устраняется при коррекции нагрузки. Сильная подвижность в вертикальном направлении требует замены имплантата
11-й вопрос, наблюдения и последующий анализ
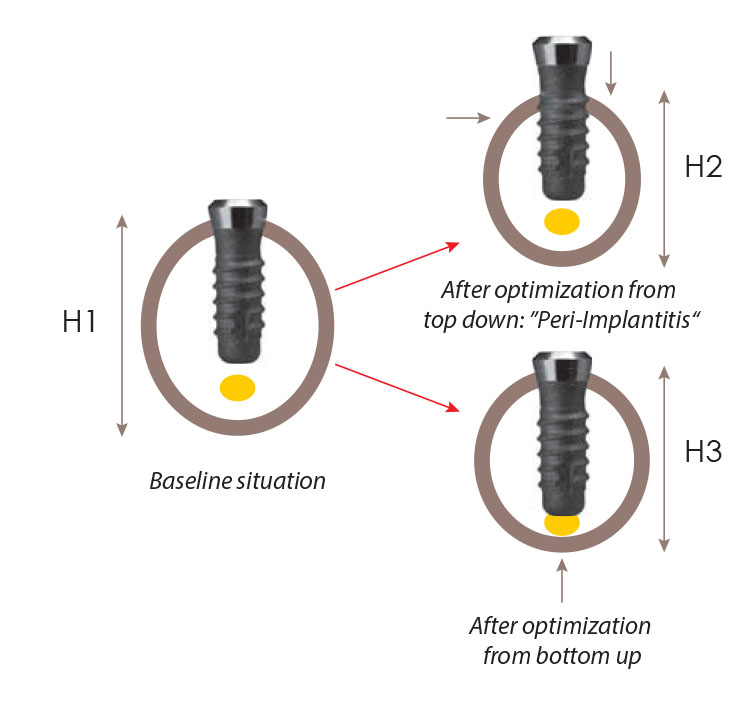
Подпадает ли под понятие остеоинтеграции ситуация, когда имплантаты меняют пространственные связи с костной тканью, в которую они интегрированы?
Не только ремоделирование, но и моделирование изменяет строение костной ткани. Внешняя форма кости изменяется сама по себе, а имплантат остается интегрированным там, где сохраняется костная ткань.
Как видно на следующих иллюстрациях, костная ткань может моделироваться снизу вверх или сверху вниз. Если она моделируется в другом направлении, может возникнуть желание описать это как периимплантит. Такое описание будет неверным, так как оно не отражает причины, вызвавшей проблему. И все же верно то, что открытые шероховатые поверхности имплантата будут заселяться бактериями, что приведет к воспалению мягких тканей вокруг имплантата.
Рис. 2l: Если костная ткань оптимизирует свою структуру, общая масса костной ткани уменьшается (Закон Вольффа). В зависимости от того, в каком месте происходит ремоделирование костной ткани, в некоторых случаях могут быть обнаружены признаки периимплантита (справа вверху), или же имплантат будет установлен без осложнений (справа внизу), при том, что костная ткань взята из другого места. Следует отметить, что эндооссальная резорбция также может иметь место, и мы вообще не увидим внешних изменений. Это благоприятствует: Если бы костная ткань всегда бралась из альвеолярного гребня, возникало бы огромное количество случаев периимплантита, значительно большее, чем имеется на сегодняшний день в клинической реальности.
Выводы
При анализе вышеприведенных соображений становится понятно, почему вплоть до сегодняшнего дня не были выявлены бесспорные причины периимплантита. Клинические наблюдения показывают, что бактерии заселяют открытые шероховатые поверхности имплантата, но доказательства того, что именно бактерии являются первопричиной этого заболевания, отсутствуют. В области базальной имплантологии мы делаем предположение, что появление бактерий имеет оппортунистический характер и происходит сразу после того, как костная ткань в достаточной степени деминерализована и начинает "проседать" (т.е., оптимизирована). Развитие клинически видимой инфекции зависит от степени обработки поверхности имплантата.
Необходимо отличать костную инфекцию (вызывается, главным образом, незаметными внутрикостными инфекциями, присутствующими до операции, см. рис. 2), которая приводит к ранней потере имплантатов с шероховатой поверхностью и так называемому "периимплантиту".
Как мы теперь можем утверждать, опыт в области базальной имплантологии позволил нам в течение последних 25 лет разработать имплантаты, отличающиеся следующими характеристиками:
- Передача нагрузки вдали от (ненадежной) альвеолярной кости
- Полированная (тонкая) поверхность в месте проникновения в ткани
- Цельная конструкция имплантата
все эти характеристики позволяют избежать появления периимплантита, независимо от состояния пациента и его желания поддерживать и соблюдать гигиену полости рта.
Благодарности:
Международный фонд имплантологов (Мюнхен, Германия) благодарит профессора Штефана Иде (prof(at)ihde.com) за предоставленный анализ.
[I] Uribe R, Peñarrocha M, Sanchis JM, García O Medicina Oral : Organo Official de la Sociedad Espanola de Medicina Oral y de la Academia Iberoamericana de Patologia y Medicina Bucal [2004, 9(2):160-2, 159-60.
[II] van Steenberghe D1, Naert I, Jacobs R, Quirynen M. Influence of inflammatory reactions vs. occlusal loading on peri-implant marginal bone level. Adv Dent Res. 1999 Jun;13:130-5.
[III] Heitz-Mayfield LJ1, Schmid B, Weigel C, Gerber S, Bosshardt DD, Jönsson J, Lang NP, Jönsson J. Does excessive occlusal load affect osseo-integration? An experimental study in the dog., J. Clin Oral Implants Res. 2004 Jun;15(3):259-68.
[IV] Heitz-Mayfield LJ, Mombelli A. The therapy of peri-implantitis: a systematic review. Int J Oral Maxillofac Implants. 2014;29 Suppl:325-45.
[VI] Esposito M1, Grusovin MG, Worthington HV Treatment of peri-implantitis: what interventions are effective? A Cochrane systematic review. Eur J Oral Implantol. 2012;5 Suppl:S21-41.
[VII] Ihde S., Principles of BOI. Textbook, Springer Heidelberg, 2005.
[VIII] Martin R.B., Burr D.B., Sharkey N.A.: Skelettal Tissue Mechanics, Springer, New York ;1998, ISBN 0-387-98474-7, www.springer-ny.com
[IX] Wolff J., Das Gesetz der Transformation der Knochen, Springer, Berlin, Germany, 1892 (in Germany)
[X] Rokni, S., Todescan, R., Watson, P., Pharoah, M., Adegbembo, A. O. & Deporter, D. 2005. An assessment of crown-to-root ratios with short sintered porous-surfaced implants supporting prostheses in partially edentulous patients. Int J Oral Maxillofac Implants, 20, 69-76
[XI] Cochran, D. L., Nummikoski, P. V., Schoolfield, J. D., Jones, A. A. & Oates, T. W. 2009. A prospective multicentre 5-year radiographic evaluation of crestal bone levels over time in 596 dental implants placed in 192 patients. J Periodontol, 80, 725-33




